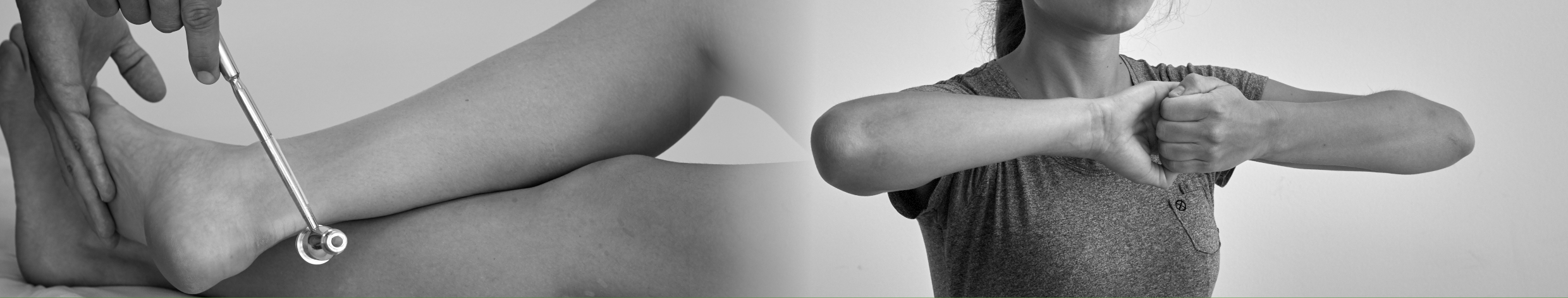
Einführung
Warum Untersuchung der Neurologie?
Unterschiedliche Erkrankungen manifestieren sich in einer Störung des Nervensystems – von häufigen orthopädischen Erkrankungen wie dem Bandscheibenvorfall bis hin zu neurologischen Notfällen wie dem Schlaganfall. Die körperliche Untersuchung ist die schnellste und günstigste Methode, um das klinische Erscheinungsbild zu differenzieren und den*die Patientin zügig einer weiterführenden Diagnostik und adäquaten Therapie zuzuführen.
Varianten und Fehler: Die hier beschriebenen und gezeigten Untersuchungstechniken zeigen häufig nur eine mögliche Variante zum Vorgehen. Abweichende Techniken können ebenfalls zielführend sein. Etwaige Fehler bitten wir Sie gerne an uns rückzumelden.
Autor*innen: Ludger Keßel, Bert Huenges, Irmgard Streitlein-Böhme

Die Studierenden lernen bis zum 1. Semester des 2. Studienabschnitts:
– eine neurologische Basisuntersuchung durchzuführen und Normalbefunde zu erkennen.
– den Umgang mit Hilfsmitteln, wie dem Reflexhammer.
– die erhobenen Befunde in einfacher Form unter Verwendung des Statusbogens zu dokumentieren.
– Sorgen Sie für eine ruhige und vertrauensvolle Atmosphäre.
– Verschaffen Sie sich einen ersten Eindruck des*der Patient*in.
– Achten Sie auf die Spontanmotorik des*der Patient*in beim Gehen, Sprechen etc.
– Während des Anamnesegesprächs können bereits Vigilanz, Sprache und Sprechen beurteilt, sowie Fragen zur Orientierung (Zeit, Ort, Situation, Person) gestellt werden. (s. Modul „Allgemeiner Eindruck“)
– Empfehlenswert ist ein festes Untersuchungsschema, z.B. :
→ Erster Eindruck
→ Hirnnerven
→ Motorik, inkl. der Reflexe
→ Reflexe: Muskeleigenreflexe (MER), pathologische Reflexe
→ Sensibilität
→ Koordination
Tipp: Machen Sie ggf. die Bewegungen vor, um sie dem*der Patient*in zu zeigen.
Unter dem Reiter Dokumentation erhalten Sie bei den einzelnen Untersuchungsschritten (Inspektion, Palpation, etc.) Hinweise und Beispiele zu deren Dokumentation.
Lernen Sie, normale und pathologische Untersuchungsbefunde zu dokumentieren.
Des weiteren erhalten Sie einen Einblick in Befunde möglicher Erkrankungen der einzelnen Organsysteme bzw. Regionen.
Basisuntersuchung der Hirnnerven

I: N. olfactorius
– Fragen Sie, ob Gerüche wie früher wahrgenommen werden (z. B. Kaffeegeruch).
II: N. opticus
– Sehtests (werden auch im Blockpraktikum Augenheilkunde durchgeführt)
– Pupillenreaktion

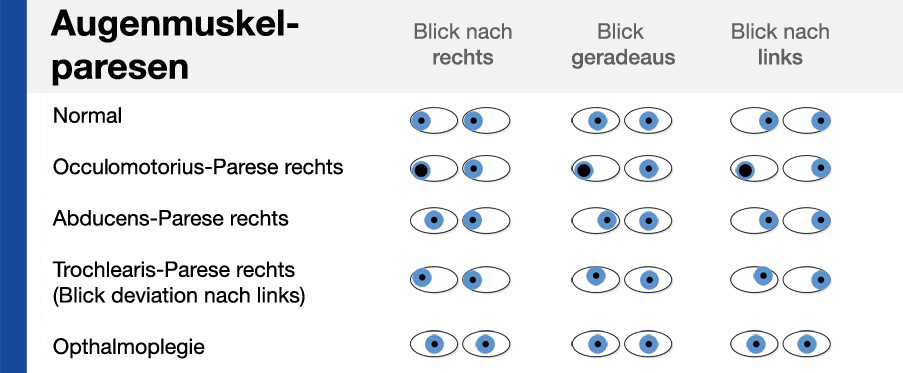
III: N. oculomotorius, IV: N. trochlearis, VI: N. abducens
– Augenmotorik
– Pupillomotorik/Pupillenreaktion
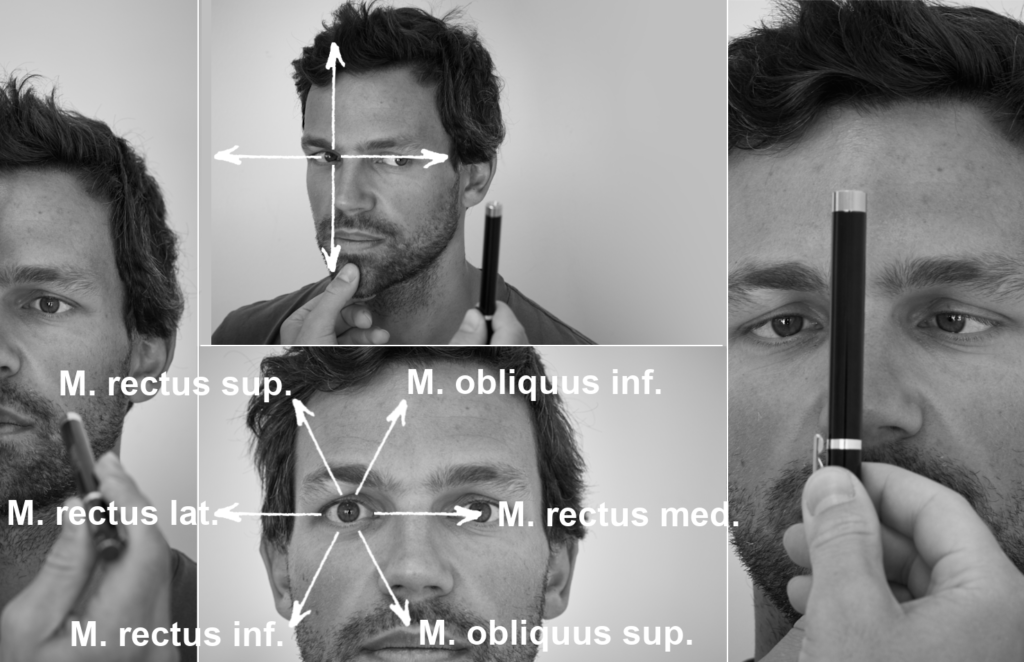
Untersuchung der Augen: Prüfung der Pupillenreaktion (links), Testung der Augenfolgebewegung (Mitte oben), zu überprüfende Blickrichtungen mit hauptverantwortlichen Augenmuskeln (Mitte unten), Konvergenzreaktion (rechts)

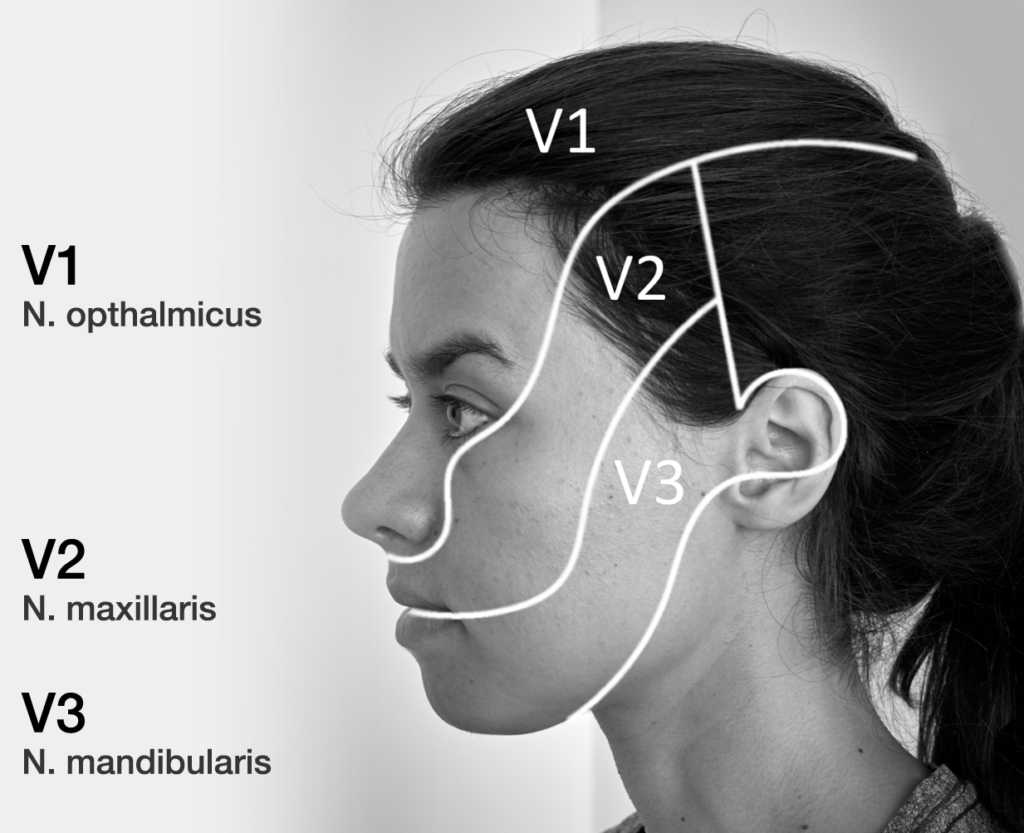
V: N. trigeminus
Überprüfen Sie die Nervenaustrittspunkte auf Druckschmerz und die sensiblen Versorgungsgebiete auf Sensibilitätsstörungen. Testen Sie die motorischen Äste, indem Sie den*die Patient*in die Zähne zusammenbeißen lassen und gleichzeitig die Muskulatur palpieren (Mm. temporales und Mm. masseteres).

VII: N. facialis
Überprüfen Sie die Mimik. Lassen Sie den*die Patient*in …
… die Stirn runzeln und testen Sie, ob Sie die Falten auffällig gut glattstreichen können
… die Augen fest zusammenkneifen und versuchen Sie, die Augen zu öffnen
… gegen den Widerstand Ihrer Finger die Backen aufblasen
… pfeifen
… breit lächeln
Tipp: Erklären Sie und machen Sie die mimischen Bewegungen zur besseren Verständlichkeit vor.


VIII: N. vestibulocochlearis
– Orientierende Hörprüfung
– Frage nach Schwindel
IX: N. glossopharyngeus, X: N. vagus
– Beweglichkeit des Gaumenzäpfchens und weichen Gaumens
– Heiserkeit?
XI: N. accessorius
– M. trapezius und M. sternocleidomastoideus: Lassen Sie den*die Patient*in gegen Widerstand den Kopf drehen und die Schultern anheben.
XII: N. hypoglossus
– Zungenmotorik: Lassen Sie den*die Patient*in die Zunge rausstrecken und nach links und rechts bewegen.

Normalbefund
HN I: Verschiedene aromatische Stoffe werden bds. wahrgenommen und untereinander differenziert.
HN II: Visus nicht herabgesetzt (normaler Visus eines 20-jährigen: 1 – 1,6; eines 80-jährigen: 0,6 – 1), Gesichtsfeld fingerperimetrisch ohne Ausfälle.
HN III, IV und VI: Lidspalten seitengleich, Stellung der Bulbi regelrecht, Blickfolgebewegungen flüssig, keine Paresen, Pupillen rund, mittelweit und isokor, direkte und konsensuelle Lichtreaktion prompt, Konvergenzreaktion intakt.
HN V: Sensibilität im Gesicht für Berührung, Schmerz und Temperatur intakt und seitengleich, Masseter beidseits kräftig, (Kornealreflex beidseits rasch auslösbar).
HN VII: Willkürliche mimische Gesichtsmuskulatur intakt.
HN VIII: Gehör subjektiv ohne Beschwerden, Fingerreiben rechts und links gehört.
HN IX und X: Gaumensegel symmetrisch, Uvula mittig, Schluckakt unbehindert (ggf. den Patienten Wasser schlucken lassen), Würgereflex auslösbar.
HN XI: M. Sternocleidomastoideus und M. trapezius beidseits kräftig.
HN XII: Regelrechte Zungentrophik, Zunge wird gerade herausgestreckt, ist frei beweglich.
Pathologischer Befund
HN I:
“Aromatische Stoffe konnten von der Leerprobe nicht differenziert werden, es liegt eine Anosmie vor.” → Hinweis auf z.B. Schädel-Hirn-Trauma, Frontalhirntumor, M. Parkinson, Infektion
HN II:
Visus
– “Es zeigt sich eine Visusminderung mit einem Visus von X.”
Fingerperimetrie
– “Fingerperimetrisch bestand ein Quadranten- / Halbseitenausfall oben / unten / rechts/ links / beidseits.”
| Gesichtsfeldausfall | Häufige Genese |
| Amaurosis (Blindheit) einseitig links / rechts | Schädigung des entsprechenden Sehnervs |
| Bitemporale Hemianopsie | Zentrale Chiasmaläsion |
| Homonyme Hemianopsie | Läsion des Tractus opticus |
| Obere / Untere Quadrantenanopsie links / rechts | Läsion der Sehstrahlung |

HN III, IV und VI
Pupillen
– “Verzögerung / Ausfall der direkten und konsensuellen Lichtreaktion eines Auges mit vorhandener Reaktion bei Beleuchtung des anderen Auges.” → Störung des afferenten Schenkels (N. opticus)
– “Verzögerung / Ausfall der direkten und konsensuellen Lichtreaktion auch bei Beleuchtung des anderen Auges.” → Störung des efferenten Schenkels (z.B. N. oculomotorius)
| Phänomen | Befund | Häufige Genese |
| Essentielle Anisokorie | Asymmetrie bei intakter Reaktion auf Licht und Konvergenz | Physiologisch |
| Absolute Pupillenstarre | Einseitig erweitert, nicht reagibel | Hinweis auf Kompression des N. oculomotorius bei erhöhtem Hirndruck / raumforderndem Prozess |
| Horner Syndrom | Trias aus Ptosis, Miosis und Enophthalmus | Hinweis auf Schädigung des Sympathikus |
| Miosis | Beidseitige Verengung | Hinweis auf eine Intoxikation mit Opiaten / Organophosphaten, pontine Läsion |
| Mydriasis | Beidseitige Erweiterung | Sympathikusaktivierung, Intoxikation mit Amphetaminen / Kokain, Intoxikation mit Barbituraten / Atropin, Einklemmung bei globalem Hirnödem |
Augenfolgebewegung
– “Abweichen / Zurückbleiben des rechten / linken Auges beim Blick nach X” → Hinweis auf eine Augenmuskelschädigung oder Hirnnervenläsion der HN III, IV und VI
– “Hoch-/mittel-/niedrigfrequenter, grob-/mittel-/feinschlägiger Nystagmus” → Hinweis auf eine Störung Vestibularorgans
– “Die Konvergenzreaktion war pathologisch bei fehlender Adduktion der Bulbi / Verengung der Pupillen.” → Hinweis auf Schädigung des N. oculomotorius
HN V
Sensibilität
– “Schmerzen und Hauteffloreszenzen im V1-Versorgungsgebiet” → Hinweis auf z.B. Zoster ophthalmicus
– “Isolierte Sensibilitätsausfälle in folgenden Versorgungsgebieten” → Hinweis auf Nervenläsion z.B. bei Schädelbasisbruch (V1, V2) oder nach Zahnextraktion (V3)
– “Generalisierte Sensibilitätsstörung der linken / rechten Gesichtshälfte” → Hinweis auf eine periphere Trigeminusläsion, z.B. bei Aneurysma, Meningeom
– “Zwiebelschalenartige Sensibilitätsstörung” → Hinweis auf eine nukleäre Läsion
– “Generalisierte Sensibilitätsstörung / Trigeminusneuralgie” → Hinweis auf zentrale Läsion, MS
Motorik
– “Deutlicher Seitenunterschied in der Kraft des Kieferschlusses” → Hinweis auf einseitige Läsion
– “Überwindbarer Kieferschluss” → Hinweis auf beidseitige Läsion
Kornealreflex
– “Kornealreflex rechts / links / beidseitig abgeschwächt / erloschen” → Hinweis auf Störung des afferenten Schenkels (N. ophthalmicus) oder efferenten Schenkels (N. facialis), Koma
HN VII
– “Asymmetrische Mimik in Ruhe / Schwäche der mimischen Muskulatur im Bereich X” → Hinweis auf zentrale / periphere Fazialisparese
– “Hypomimie” → Hinweis auf z.B. M. Parkinson, Depression
– “Lagophthalmus / Signe de cils (Wimpern sichtbar bei maximalem Lidschluss) / Bell – Phänomen (Aufwärtsbewegung der Bulbi bei fehlendem Lidschluss)” → Hinweis auf periphere Fazialisparese
HN VIII
– “Hypakusis bei der orientierenden Hörprüfung” → Hinweis auf z.B. Meningitis, Akustikusneurinom, vaskuläre oder demyelinisierende Läsionen im Hirnstamm
– “Hyperakusis” → Hinweis auf z.B. pathologische Prozesse des Mittelohres mit Störung des Stapediusreflexes (Folge einer Aplasie des M. stapedius), Innenohrstörung mit Hyperaktivität der äußeren Haarzelle, neurologische Störung (Läsion N. facialis proximal des Abgangs des N. stapedius → periphere Fazialisparese), Störung der zentralen Hörverarbeitung, medikamenteninduziert (z.B. Acetylsalicylate, Aminoglycoside, Schleifendiuretika, Benzodiazepine absezten)
HN IX und X
– “Kulissenphänomen mit Abweichung der Uvula bei Phonation nach links / rechts” → Hinweis auf Läsion: Abweichen zur gesunden Seite
– “Heiserkeit / nasale Sprache. → Hinweis auf Läsion des N. Vagus
– “Würgereflex nicht auslösbar” → Hinweis auf z.B. Schädigung der Medulla oblongata, Guillain-Barré-Syndrom
– “Schluckakt behindert / Dysphagie”
HN XI:
– “Torticollis”
– “Scapula alata”
HN XII:
– “Abweichung der Zunge nach rechts / links” → Hinweis auf Parese: Abweichung zur gelähmten Seite
Prüfung der Motorik

Inspektion
→ Gibt es Zeichen eines Muskelschwundes (= Muskelatrophie), Muskelzuckungen (ohne Bewegungseffekt = Faszikulationen) oder Haltungsanomalien?
Beobachten Sie den Bewegungsablauf
→ Besteht eine Überbeweglichkeit oder Bewegungseinschränkung?
– Minderbeweglichkeit: lokal generalisiert und/oder verlangsamt → z. B. bei Paresen, Plegien, schmerzbedingt, Bradykinesie bei M. Parkinson
– (Unwillkürliche) Überbeweglichkeit: rhythmisch oder arrhythmisch → z. B. bei Tremor (Ruhe-/Halte-/Intentionstremor), Hyperkinesien bei Chorea Huntington
Prüfen Sie den Muskeltonus (Grundspannung eines entspannten Muskels) im Seitenvergleich. Bewegen Sie ein Gelenk (z. B. Ellenbogen- oder Handgelenk) unterschiedlich schnell passiv durch.
→ Gibt es Hinweise für eine Tonuserhöhung?
| Beispiele für pathologische Untersuchungsbefunde bei erhöhtem Muskeltonus | Interpretation |
| „Federnder“ Dehnungswiderstand und „Taschenmesserphänomen“ | Spastik, z.B. bei Multipler Sklerose |
| „Zähflüssiger“ Dehnungswiderstand: „Zahnradphänomen“ | Rigor, z.B. bei M. Parkinson (v.a. bei Kombination mit Tremor) |
Arm- und Beinhalteversuche dienen dem Ausschluss einer latenten zentralen Parese z. B. nach einem Schlaganfall. Gleichzeitig überprüfen sie orientierend die proximale Muskulatur.
Armhalteversuch (AHV)
Lassen Sie den*die Patient*in bei geschlossenen Augen beide Arme mit den Handflächen nach oben gestreckt nach vorne halten.
Mind. 10 Sekunden halten lassen!
→ Pathologisch: Pronation, mit oder ohne Absinken eines Armes
Beinhalteversuch (BHV)
Im Liegen und bei geschlossenen Augen werden beide Beine in jeweils 90° Beugung im Hüft- und Kniegelenk auf gleicher Höhe gehalten. Die Beine berühren sich nicht.
→ Pathologisch: Absinken eines Beines


Zur Prüfung des Vorliegens einer peripheren Parese führen Sie eine orientierende Kraftprüfung der großen Muskelgruppen aller vier Extremitäten im Seitenvergleich durch
| Proximale Muskulatur | Distale Muskulatur | |
| Obere Extremität | – Ab- & Adduktion im Schultergelenk (gegen Ihren Widerstand) – Flexion/Extension im Ellbogengelenk (gegen Ihren Widerstand) | – Fingerspreizung/-extension/-flexion gegen Ihren Widerstand – Alternativ orientierend: „Gekreuzter“ Händedruck |
| Untere Extremität | – im Liegen: Flexion/Extension im Hüftgelenk (gegen Ihren Widerstand) – Alternativ orientierend: Einbeinstand oder -hüpfen | – im Liegen: Fußsenkung/-hebung (gegen Ihren Widerstand) – Alternativ orientierend: Zehen-/Fersengang |
Bei anamnestischen Hinweisen auf Paresen oder Auffälligkeiten der orientierenden Kraftprüfung ist im nächsten Schritt eine gezielte Nachuntersuchung mit Krafteinzelprüfung gegen Ihren maximalen Widerstand und Bestimmung der Muskelkraft nach der MRC-Skala notwendig! (Medical Research Council) (s. Dokumentation)

Normalbefund
“Regelrechte Muskeltrophik, Bewegungsablauf flüssig, Tonus beidseits unauffällig, Beweglichkeit frei. AHV und BHV (Arm – und Beinhalteversuch) beidseits ohne Pronation oder Absinken. Armelevation, Flexion/Extension im Ellenbogengelenk und Fingerspreizung/-extension/-flexion bds. kräftig, Einbeinstand, Fersengang und Fußspitzengang bds. gut möglich.”
Klassifikation der Kraft = MRC-Skala
| M0 | Keine Muskelaktivität: Plegie |
| M1 | Tastbare Zuckung/sichtbare Aktivität ohne Bewegungseffekt |
| M2 | Aktive Bewegung unter Schwerkraftausschaltung |
| M3 | Aktive Bewegung gegen die Schwerkraft möglich |
| M4 | Aktive Bewegung gegen Widerstand, jedoch nicht volle Kraft |
| M5 | Volle Kraft gegen Widerstand |
Pathologischer Befund
Inspektion
– “Im Bereich X zeigten sich Atrophien / Faszikultationen / Myoklonien / Kontrakturen” → Hinweis auf Parese, Faszikulationen als z.B. Hinweis auf Läsion des Vorderhorns des Rückenmarks
Tonus
– “Bei der Prüfung des Tonus zeigte sich eine Hypotonie” → Hinweis auf z.B. periphere Nervenläsion, Muskelerkrankung, zentrale Läsion
– “Bei der Prüfung des Tonus zeigte sich eine Hypertonie” → Hinweis auf z.B. Spastik, Rigor (Zahnradphänomen z.B. bei M. Parkinson), bewusstes/unbewusstes Gegenhalten
– “Die Beweglichkeit war eingeschränkt im Bereich X, es zeigten sich eine artikuläre Bewegungshemmung und/oder Schmerzäußerungen seitens des Patienten.” → Hinweis auf z.B. Arthrose
AHV / BHV
– “Pronation der rechten Hand (mit Absinken des rechten Armes) im AHV”→ Hinweis auf latente zentrale Parese
– “Absinken des linken Beines im BHV “ → Hinweis auf latente zentrale Parese
Kraft
Geben Sie für die untersuchte Funktion jeweils den maximalen Kraftgrad MX an: “Extension / Flexion / Abduktion / Adduktion / Spreizen von Schulter / Ellenbogen / Hand / Finger bzw. Hüfte / Knie / Fuß / Zehen” → Hinweis auf Parese bei Kraftgrad <M5 bzw. Plegie bei M0
Prüfung der Reflexe

– Bei den Eigenreflexen erfolgt die Auslösung des Reflexes im Erfolgsorgan.
– Die Extremitäten müssen für die Reflexprüfung in eine korrekte, symmetrische Position gebracht werden. Die Muskulatur sollte entspannt sein.
– Prüfen Sie die Reflexe nicht durch die Kleidung („keine Diagnose durch die Hose!“).
– Der Schlag auf die Sehne sollte schnell und locker aus dem Handgelenk erfolgen. Dabei sollte das Eigengewicht des Hammers, genutzt werden.
– Wichtig ist, dass die Reflexprüfung immer mehrmals und im Seiten- und Etagenvergleich (z. B. obere vs. untere Extremität) durchgeführt wird. Auffällig sind asymmetrisch abgeschwächte oder gesteigerte Reflexe.
– Die Reflexauslösung ist beliebig oft reproduzierbar, da die Reflexe nicht habituieren. Wenn also ein Reflex auffällig ist, können Sie diesen wiederholen, um Ihren Verdacht zu erhärten.
– Bei schwierig auslösbaren Reflexen: Bitten Sie den*die Patient*in, die Zähne zusammenzubeißen oder die Hände im Jendrassik-Handgriff auseinanderzuziehen (Reflexbahnung).
Die Abstufung des normalen Reflexniveaus reicht von fehlend über schwach, mittellebhaft, lebhaft bis gesteigert. Fehlende oder gesteigerte Reflexe sind häufig pathologisch.

Normalbefund
“PSR, ASR jeweils seitengleich mittellebhaft. Babinski beidseits negativ.”
Die Muskeleigenreflexe der einzelnen Etagen können unterschiedlich sein (schwach, mittellebhaft, lebhaft), sollten sich aber im Seitenvergleich rechts/links entsprechen:
“BSR, TSR bds. mittellebhaft, BRR bds. schwach, PSR bds. mittellebhaft, ASR bds. schwach. Babinski bds. negativ.”
Pathologischer Befund
– “PSR rechts mittellebhaft, links schwach” → Hinweis auf Läsion der 2. Motoneurons, z.B. Schädigung der Nervenwurzeln L2-4 links
– “PSR rechts mittellebhaft, links gesteigert” → Hinweis auf Läsion des 1. Motoneurons, z.B. Schlaganfall
– “ASR beidseits fehlend” → Hinweis auf z.B. diabetische Polyneuropathie
– “Babinski rechts postiv, links negativ” → Hinweis auf z.B. Pyramidenbahnschädigung
Muskeleigenreflexe der oberen Extremität

Bizepssehnenreflex (BSR)
→ C5-C6, N. musculocutaneus, Eigenreflex
Auslösung: Der Unterarm des*der liegenden oder sitzenden Patient*in wird leicht gebeugt. Die untersuchende Person drückt den Zeigefinger/Daumen in der Ellenbeuge fest auf die Bizepssehne und klopft mit dem Reflexhammer darauf.
→ Reflexantwort: Beugung im Ellenbogengelenk

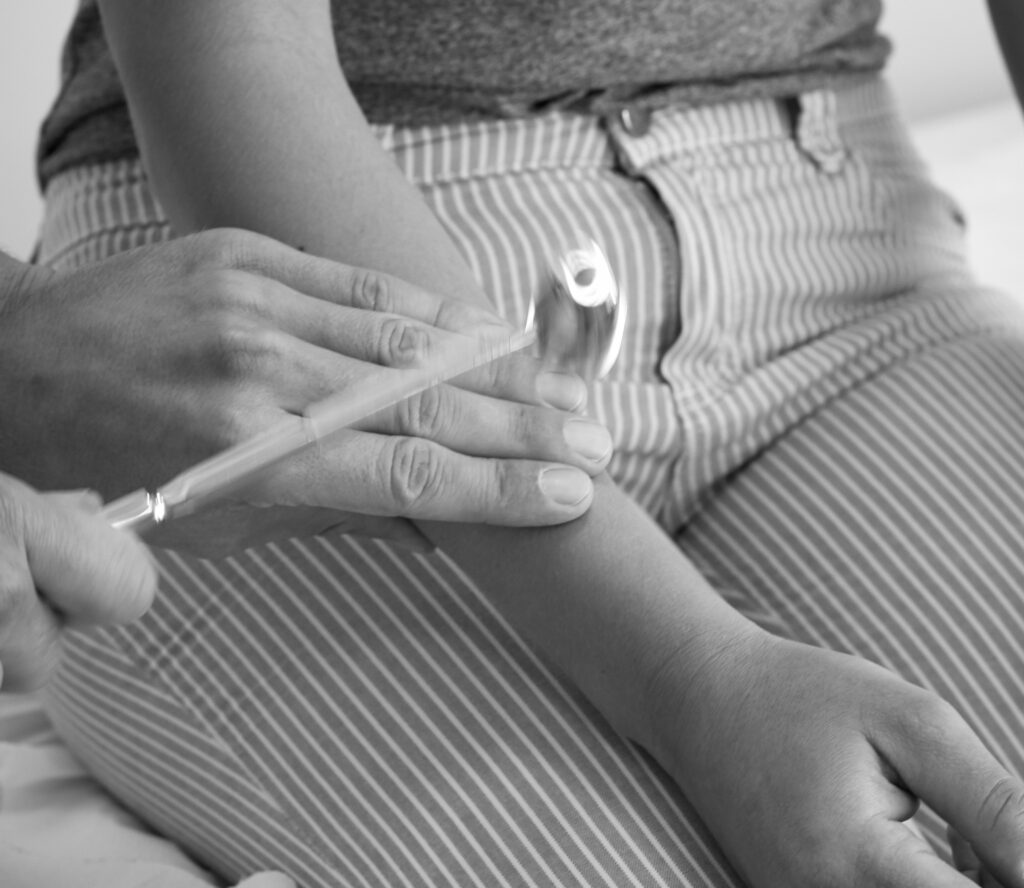
Brachioradialisreflex (BRR)
→ C5-C6, N. radialis und N. musculocutaneus, Eigenreflex
Auslösung: Bei leicht angewinkeltem Arm erfolgt das Beklopfen mit dem Reflexhammer auf zwei bis drei Finger der untersuchenden Person, die auf der distalen Radiuskante des*der Patient*in liegen.
→ Reflexantwort: Beugung im Ellenbogengelenk und Pronation im Unterarm

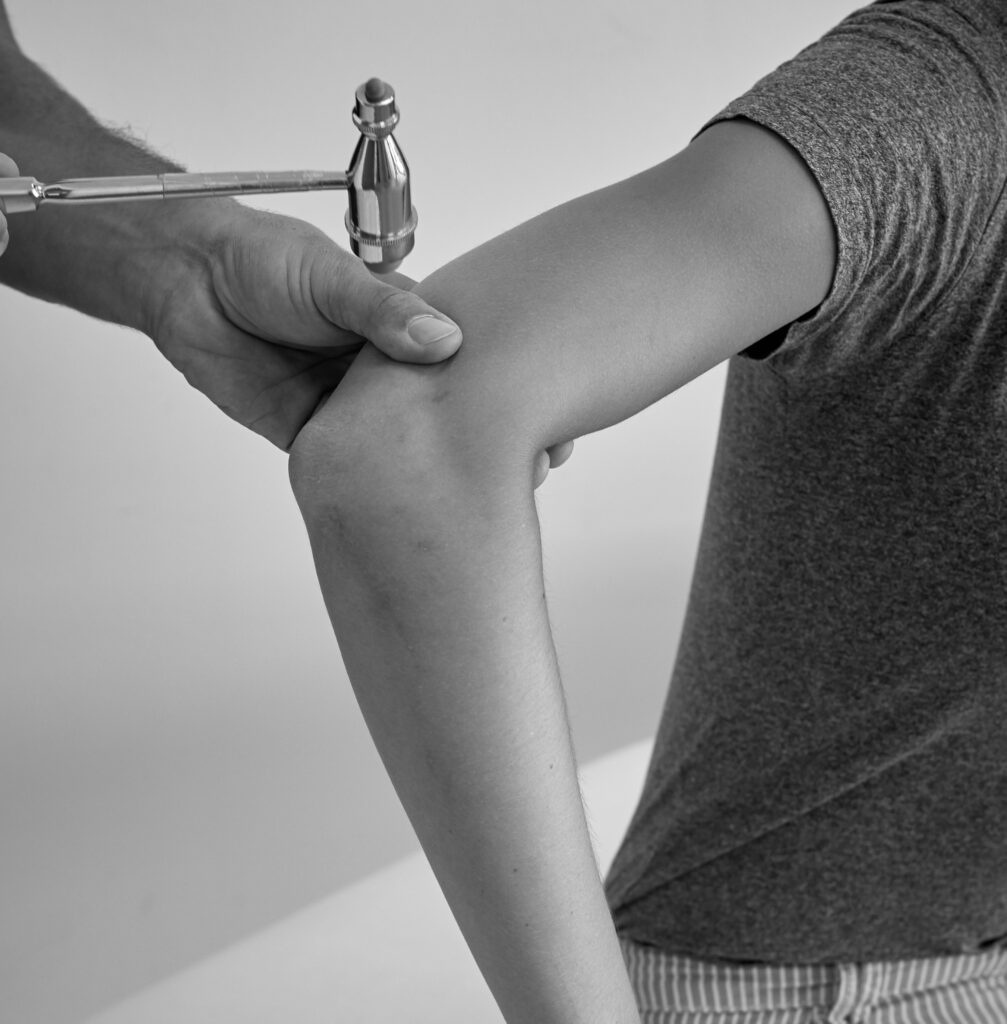
Trizepssehnenreflex (TSR)
→ C6-C8, N. radialis, Eigenreflex
Auslösung: Der Trizepssehnenreflex wird durch Beklopfen der Trizepssehne oberhalb des Olecranons, bei 90° gebeugtem Unterarm ausgelöst (Untersucher*in hält den Arm). Alternativ zum direkten Beklopfen der Sehne kann auch auf den Daumen geklopft werden.
→ Reflexantwort: Streckung am Ellenbogengelenk
Muskeleigenreflexe der unteren Extremität

Patellarsehnenreflex (PSR)
→ L2-L4, N. femoralis, Eigenreflex
Auslösung: Beklopfen der Quadrizepssehne unterhalb der Patella.
– Im Sitzen: Der*Die Patient*in lässt das Bein bei 90° Beugung im Kniegelenk „frei baumeln“.
– Im Liegen: Der*Die Patient*in liegt auf dem Rücken mit passiv leicht gebeugtem Knie. Die untersuchende Person schiebt eine Hand unter das gebeugte Knie. Die Ferse soll auf der Unterlage ruhen.
→ Reflexantwort: Streckbewegung des Beines


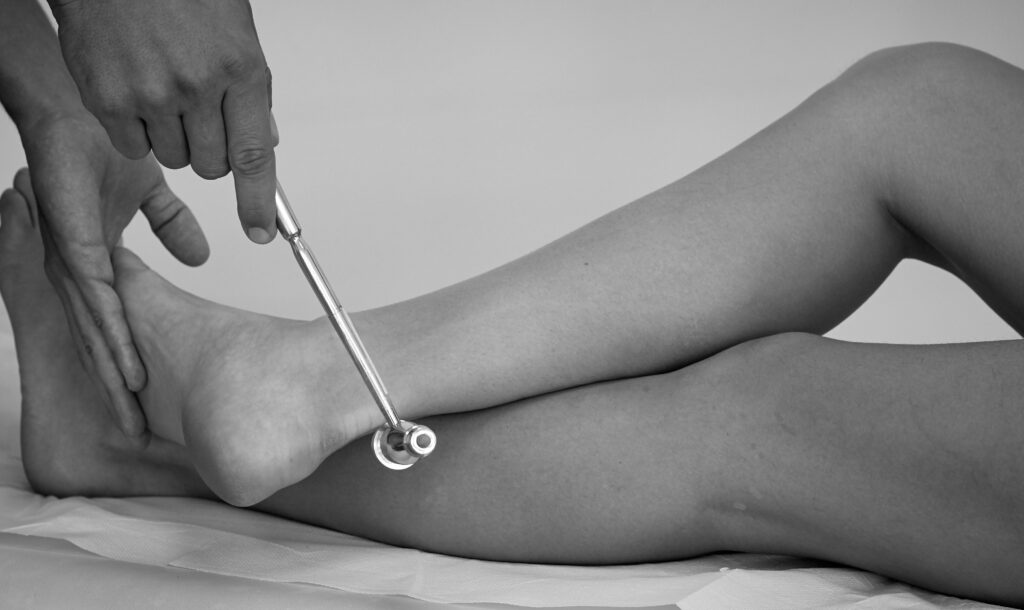
Achillessehnenreflex (ASR)
→ S1-S2, N. tibialis, Eigenreflex
Auslösung:
– Im Sitzen: Die untersuchende Person kniet vor dem*der Patient*in und extendiert den Fuß im Sprunggelenk nach dorsal (= Vorspannung der Sehne), der Reflex wird durch Beklopfen der Achillessehne ausgelöst.
– Im Liegen: Das Bein des*der Patient*in wird in Hüfte und Knie gebeugt und außenrotiert, sodass der Knöchel auf dem Schienbein des anderen Beines liegt. Der Fuß wird im Sprunggelenk nach dorsal extendiert und der Reflex durch Beklopfen der Achillessehne ausgelöst.
→ Reflexantwort: Plantarflexion des Fußes
Pathologische Reflexe

Pathologische Reflexe sind bei Gesunden nicht auslösbar. Sie weisen auf eine zentrale Schädigung hin (Schädigung des 1. Motoneurons – „Pyramidenbahnzeichen“).
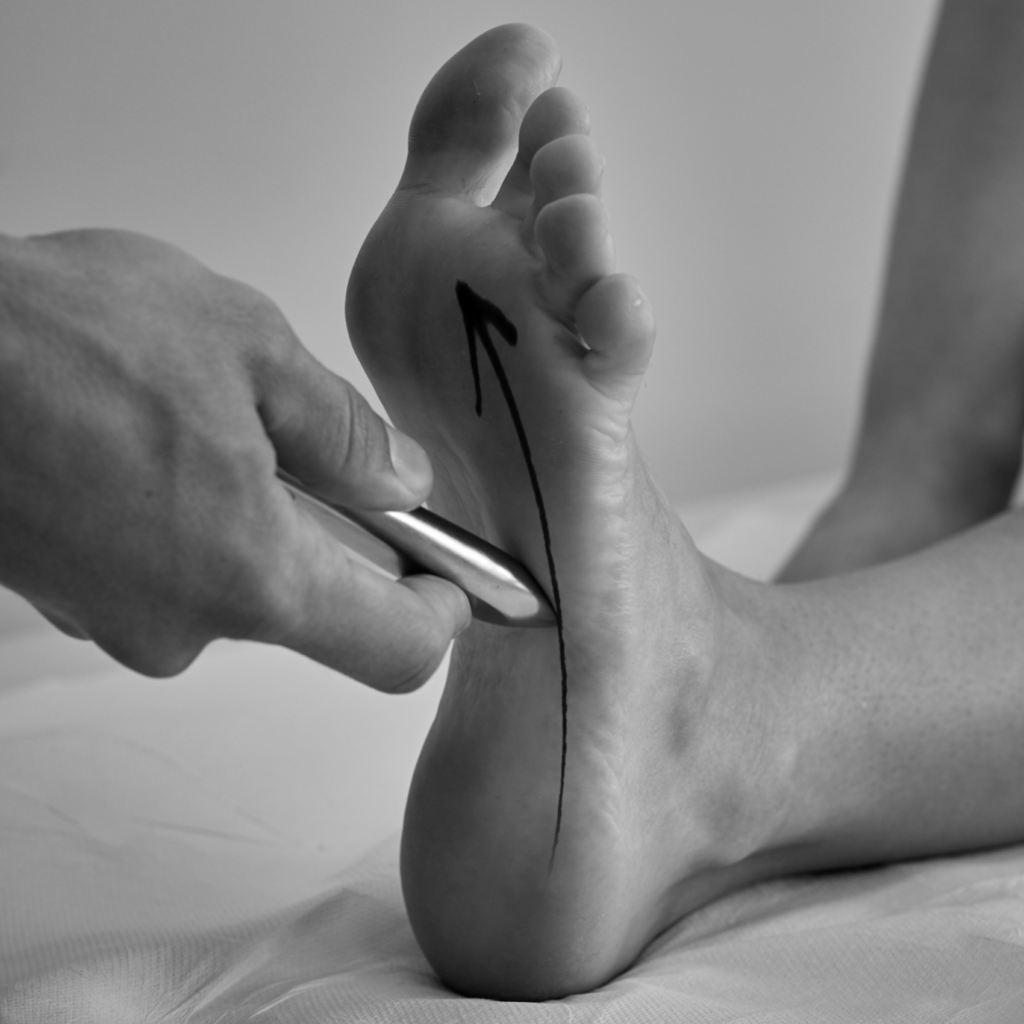
Babinski-Reflex
Bestreichen Sie die laterale Fußsohle ab der Ferse in einem Bogen bis zum Grundgelenk der Großzehe mehrfach kontinuierlich und kräftig mit einem nicht zu spitzen Gegenstand (z. B. mit dem Griff des Reflexhammers).
– „Babinski negativ“ = physiologisch → Plantarflexion aller Zehen
– „Babinski positiv“ = pathologisch; physiologisch nur im 1. Lebensjahr → Dorsalextension der Großzehe, Plantarflexion und Spreizung der restlichen Zehen!
Prüfung der Sensibilität

Prüfen Sie die Sensibilität nicht durch die Kleidung („keine Diagnose durch die Hose!“).
Wichtig ist, dass die Sensibilitätsprüfung immer im Seitenvergleich und im Etagenvergleich (z. B. obere vs. untere Extremität) durchgeführt wird. Bestreichen Sie die Extremitäten von proximal nach distal, jeweils anterior/posterior und lateral/medial.

Zur Untersuchung der Berührungsempfindung benutzen Sie Ihre Hände (alternativ: Wattebausch, Monofilament). Für eine orientierende Überprüfung der Oberflächensensibilität fahren Sie mit beiden Handflächen über Extremitäten und Stamm des*der Patient*in:
→ Vermindert/Aufgehoben = „Hypästhesie“/„Anästhesie“
Untersuchen Sie die Schmerzempfindung mit einem abgebrochenen Holzspatel. Die Wahrnehmung von Schmerz ist sehr subjektiv. Fragen Sie daher besser „Was fühlen Sie?“ oder „Ist das Gefühl spitz oder stumpf?“ anstatt „Ist das Gefühl schmerzhaft?“.
→ Vermindert/Aufgehoben = „Hypalgesie“/„Analgesie“
Die Temperaturempfindung können Sie mit einem Tip-Therm oder durch Aufsprühen von Desinfektionsspray überprüfen („Ist das Gefühl wärmer oder kälter?“).
→ Vermindert/Aufgehoben = „Thermhypästhesie“/„Thermanästhesie“
Untersuchen Sie die Vibrationsempfindung mittels Stimmgabel auf Knochenvorsprüngen (z. B. Innenknöchel oder Großzehengrundgelenk).
→ Vermindert/Aufgehoben = „Pallhypästhesie“/„Pallanästhesie“

Normalbefund
“Sensibilität für Berührung seitengleich intakt, Schmerzempfindung beidseits ohne pathologischen Befund, Schmerzreize werden von taktilen Reizen unterschieden, Warm-/Kalt-Diskrimination beidseits intakt, Vibrationssinn am Großzehengrundgelenk/Malleolus medialis intakt (>6/8).”
Pathologischer Befund
Berührungsempfindung
→ Vermindert/Aufgehoben = „Hypästhesie“/„Anästhesie“
Schmerzempfindung
→ Vermindert/Aufgehoben = „Hypalgesie“/„Analgesie“
Temperaturempfindung
→ Vermindert/Aufgehoben = „Thermhypästhesie“/„Thermanästhesie“
Vibrationsempfindung
→ Vermindert/Aufgehoben = „Pallhypästhesie“/„Pallanästhesie“ mit einem Vibrationsempfinden von x/8.”
Prüfung der Koordination

Ataxie bezeichnet Bewegungen, die nicht zielgerichtet und unkontrolliert verlaufen.
→ z. B. Gangataxie = breitbasiger, unsicherer Gang, Strichgang nicht möglich.

Romberg-Versuch
Bitten Sie den*die Patient*in, mit eng zusammengestellten Füßen zu stehen. Üblicherweise wird der Test mit vorgehaltenen Armen durchgeführt, um das Schwanken besser beurteilen zu können. Zum Schutz des*der Patient*in stehen Sie direkt daneben, um ihn*sie ggf. auffangen zu können.
→ Standataxie: bereits mit offenen Augen grobes Schwanken (Kleinhirnschädigung).
→ Romberg negativ: Augenschluss hat keinen Einfluss auf die Schwankamplitude.
→ Romberg positiv: Deutliche Zunahme des Schwankens mit Fallneigung bei Augenschluss:
ungerichtete Fallneigung, z. B. bei Polyneuropathie (sensible Ataxie); gerichtete Fallneigung, z. B. bei zentral- oder peripher vestibulärer Ursache
Finger-Nase-Versuch (FNV)
Fordern Sie den*die Patient*in auf, mit geschlossenen Augen mit dem Zeigefinger in einer bogenförmigen Ausholbewegung des Armes die Nasenspitze zu treffen.
→ Ein-/Beidseitige Ataxie (Intentionstremor): z. B. Hinweis für eine Kleinhirnschädigung
Knie-Hacke-Versuch (KHV)
Fordern Sie den*die Patient*in auf, mit geschlossenen Augen die Ferse eines Beines auf das kontralaterale Knie zu legen und am Schienbein entlang nach distal zu fahren (bis zu den Zehen).
→ Ein-/Beidseitige Ataxie: z. B. Hinweis für eine Kleinhirnschädigung


Diadochokinese
Rasche, rhythmische Wechselbewegungen zwischen Pro- und Supination der Hand („als wolle man eine Glühbirne eindrehen“)
– Dysdiadochokinese → gestörte Wechselbewegung der Handdrehung, z. B. bei Kleinhirnschädigung.
– Bradydiadochokinese → verlangsamte Wechselbewegung, z. B. bei Morbus Parkinson.
Tipp: Machen Sie die Bewegungen zur besseren Verständlichkeit vor.
Feinmotorik
Rasch aufeinanderfolgendes Tippen der Fingerkuppen auf den opponierten Daumen (Finger Tapping) oder „Klavierspielen“ auf einer Unterlage.


Normalbefund
“Gang flüssig mit guter Mitbewegung der Arme, Strichgang sicher, Romberg negativ. Eudiadochokinese bds., FNV/KHV beidseits flüssig und zielsicher, Feinmotorikprüfung unauffällig.”
Pathologischer Befund
Gangbild → ausgewählte Beispiele:
| Gangbild | Beschreibung | Ursachen |
| Parkinson- Gangbild | Vorgebeugt, langsam, kleinschrittig, Startschwierigkeiten, wenig Mitschwingen der Arme, mehrere Schritte zum Wenden nötig | – M. Parkinson – Parkinsonoide Erkrankungen |
| Spastisch, paraparetisch | Breitbasig, schwankend, Zirkumduktion der Beine, leichte Beugung und Adduktion in der Hüfte | – Zervikale Myelopathie – Vitamin-B12-Mangel – MS – Infantile Zerebralparese |
| Hemiparetisch | Beugung im Ellenbogengelenk, Streckung im Kniegelenk mit Zirkumduktion des Fußes | – Unvollständige Halbseitenlähmung z.B. nach kapsulärem Schlaganfall |
| Steppergang | Übermäßiges Anheben der Knie bei herabhängendem Fuß | – N. peroneus Läsion |
Diadochokinese
– “Bei Untersuchung der Koordination fiel eine Bradydiadochokinese auf.” → Hinweis auf eine Tonuserhöhung der Muskulatur, z.B. Rigor (M. Parkinson), Spastik
– “Bei Untersuchung der Koordination fiel eine Dys- / Adiadochokinese auf.” → Hinweis auf z.B. Kleinhirnläsion, Pyramidenbahnläsion, extrapyramidale Hyperkinesien
FNV / KHV
– “Im FNV / KHV zeigte sich eine Extremitätenataxie der oberen / unteren Extremität.”
– “Bei gezielten Bewegungen zeigte sich ein Intentionstremor.” → Hinweis auf z.B. Kleinhirn-, Hirnstammläsion
– “Der FNV / KHV ergab eine Dysmetrie / Hypermetrie.” → Hinweis auf z.B. zerebelläre, spinale Läsion
– “Der FNV / KHV ergab eine Hypometrie.” → Hinweis auf eine Arm-, Beinparese
Romberg
– “Bereits bei geöffneten Augen ist ein deutliches Schwanken zu erkennen.” → Hinweis auf z.B. zerebelläre Ataxie
– “Romberg positiv (deutliches Schwanken bei geschlossenen Augen).” → Hinweis auf z.B. spinale, sensible Ataxie
– “Es bestand eine Fallneigung zur Seite bei geschlossenen Augen.” → Hinweis auf z.B. ipsilaterale peripher-vestibuläre Störung
Feinmotorik
– “Das Finger-Tapping war verlangsamt.” → Hinweis auf Läsion des corticospinalen Traktes
– “Beim Finger-Tapping war eine Abnahme der Amplitude sowie eine Bradykinese zu beobachten.” → Hinweis auf Parkinson Syndrome
Zusammenfassung: Video der vollständigen Untersuchung, Wurzelsyndrome
| Segment | Sensibilität | Kennmuskel | Muskeldehnungsreflex |
| C5 | Über Schulter, M. deltoideus bedeckend | M. deltoideus, M. biceps brachii | Bizepssehnenreflex |
| C6 | Radialseite des Ober- und Unterarms bis zum Daumen | M. biceps brachii, M. brachioradialis | Bizepssehnenreflex |
| C7 | Dorsaler Unterarm bis zum 2.-4. Finger | M. triceps brachii, M. pronator teres | Trizepssehnenreflex |
| C8 | Ulnarseite des Ober- und Unterarms bis zum Kleinfinger | Kleine Handmuskeln, v. a. Kleinfingerballen | Trizepssehnenreflex |
| L4 | Von Außenseite des Oberschenkels über Patella bis zum inneren Fußrand | M. quadriceps femoris, M. tibialis anterior | Patellarsehnenreflex |
| L5 | Lateraler Tibiakondylus über die Vorderseite des Unterschenkel bis zur Großzehe | Fersenstand (M. extensor hallucis longus, M. extensor digitorum brevis, M. tibialis posterior) | Tibialis-posterior-Reflex |
| S1 | Beugeseite des Ober- und Unterschenkels über den lateralen Malleolus bis zur Kleinzehe | Zehenstand (Mm. peronei) | Achillessehnenreflex |